脳の病気というと、脳卒中や脳梗塞、脳出血、脳溢血、くも膜下出血、脳血管障害などさまざまな言葉が思いつくのではないでしょうか。
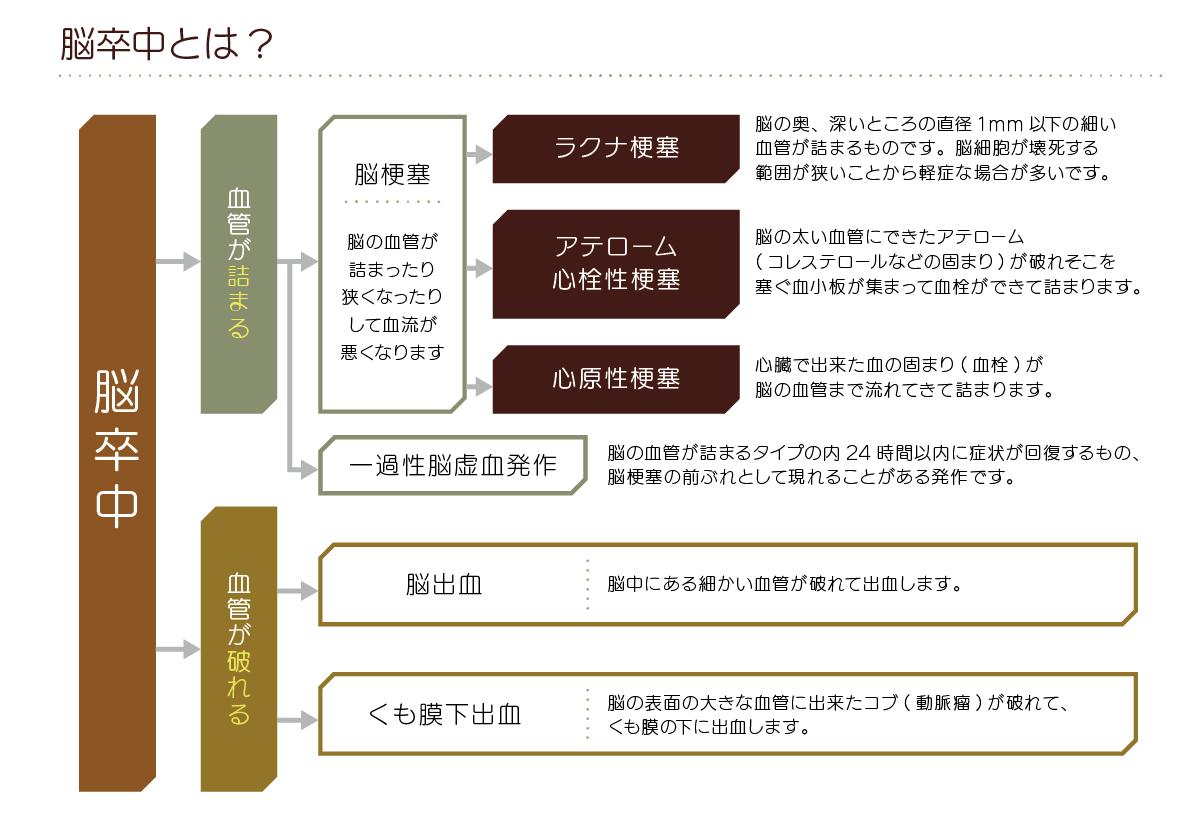
このなかの言葉を医学的に分類すると、脳卒中のことを脳血管障害といい、脳血管の障害により脳に異変が生じた病気の総称になります。
そして、脳血管障害がさらに分類され、脳梗塞・脳出血・くも膜下出血となります。
脳出血と脳溢血は同じ状態を表す病名です。
最近では脳出血の方を多く使用しています。
今回は、脳梗塞について、詳しく解説していきます。
脳梗塞とは?
脳梗塞とは、脳の血管が詰まることで発症する病気です。
血管が詰まった先へは、酸素や栄養が供給されなくなり、その先の脳細胞は数分で壊死(えし)してしまいます。
脳梗塞は、壊死した脳細胞が担っていた機能が失われ、症状としてあらわれるのがおもな特徴です。
言葉を発する機能を司る部分が壊死した場合、言葉をうまく話せなくなり、右半身の運動機能を司る部分が壊死すると、右手や右足が動かしにくくなります。
脳梗塞が発症する流れ
脳梗塞が発生するには、次の2つが関係しています。
- 血管内の狭窄
- 血栓
この2つが組み合わさることで、脳梗塞は発症します。具体的な脳梗塞発症までの流れは、以下のとおりです。
| ①動脈硬化が 進む |
②血管が もろくなる |
③血管内に 傷ができる |
| ④傷の部分にプラーク (コブのような膨らみ) ができる |
⑤血管内の一部が 狭くなる |
⑥ 狭くなった部分に 血栓が詰まる |
このように動脈硬化により血管内の狭窄が発生し、血栓と呼ばれる血の塊が詰まることで、脳梗塞を引き起こします。
また血管が狭くなっていなくても、大きな血栓が詰まることで、突然脳梗塞を発症することもあります。
血管の詰まり方は2種類
血管の詰まり方は「血栓症」と「塞栓症」の2種類に分けられます。
血管の詰まり方の違いにより、症状の種類・重症度・治療方針が変わるため、詰まり方を理解することが脳梗塞では重要です。
そのほかに、一時的に脳の血管が詰まり、すぐに血流が再開する「一過性脳虚血発作」があります。それぞれ詳しく見ていきましょう。
血栓症
血栓症は、血の塊である血栓が詰まることです。
動脈硬化により血管内が狭くなり、そこに血栓が発生して詰まります。
徐々に進行していくことが多いのが特徴です。
塞栓症
他の部位でできた血栓が血管内を移動し、詰まることを塞栓症と呼びます。
脳梗塞の発症には、心臓から血栓が飛んでくるケースが多いです。
飛んでくる血栓の大きさ次第では、広範囲で障害を受けます。
また血栓が飛んですぐに詰まるため、突然発症するのが特徴です。
一過性脳虚血発作
一過性脳虚血発作は、一時的に血管が詰まりますが、すぐに血流が再開します。
脳梗塞と同じような症状があらわれますが、血流の再開にあわせて、症状も無くなるのが特徴です。
脳梗塞は3種類に分かれる
脳梗塞は詰まる血管の細さや詰まり方により、以下の3つに分類されます。
- ラクナ梗塞
- アテローム血栓性脳梗塞
- 心原性脳梗塞
どの種類の脳梗塞も同じ頻度で発生します。
ラクナ梗塞
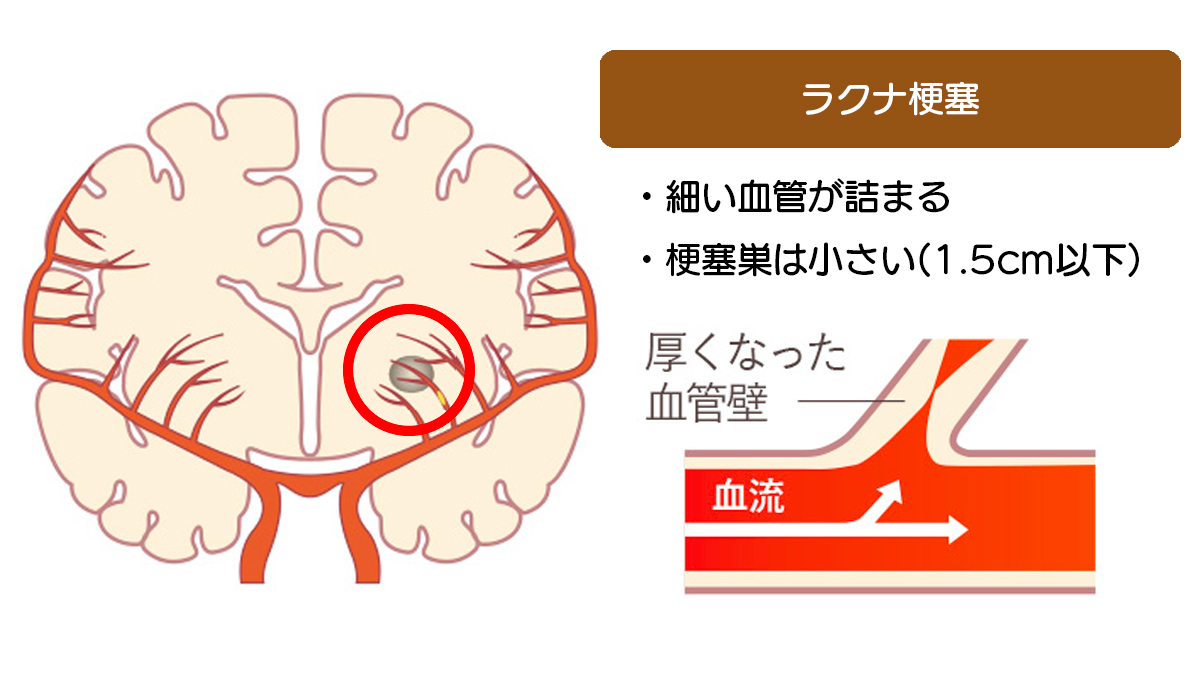
血管は枝分かれしており、図のように先にいくほど細くなっていきます。
その細い脳血管(直径1mm以下)が詰まった状態を、ラクナ梗塞といいます。
末端に位置する血管であるため、細胞が壊死する範囲が小さく、命の危機に晒されることはほとんどありません。
軽症ですむことが多いのが特徴です。
ただし、手足を動かす機能を司る部分に発生するケースが多く、手足の片麻痺の後遺症が残る患者様が多い傾向にあります。
ラクナ梗塞の代表的な要因は、高血圧です。
長期間の高血圧により動脈硬化が進行し、血管内が狭くなり細い血管が詰まります。
そのため、ラクナ梗塞の予防には血圧管理が重要です。
アテローム血栓性脳梗塞

ラクナ梗塞に比べ、比較的太い脳血管が詰まった状態が、アテローム血栓性脳梗塞です。
梗塞により影響を受ける範囲が広く、ラクナ梗塞より症状が重い傾向にあります。
動脈硬化により内腔が狭くなった太い血管に血栓が詰まるため、ある日大きな発作が起こります。
しかしその前触れとして、24時間以内に症状が回復する一過性脳虚血発作が発生していることが多いのが特徴です。
一過性脳虚血発作の段階で受診できれば、アテローム血栓性脳梗塞を防げる可能性は十分にあります。
アテローム血栓性脳梗塞は、高血圧や糖尿病、高脂血症などの生活習慣病が原因です。
そのためアテローム血栓性脳梗塞予防には、生活習慣病の管理や予防が重要になります。
心原性脳梗塞
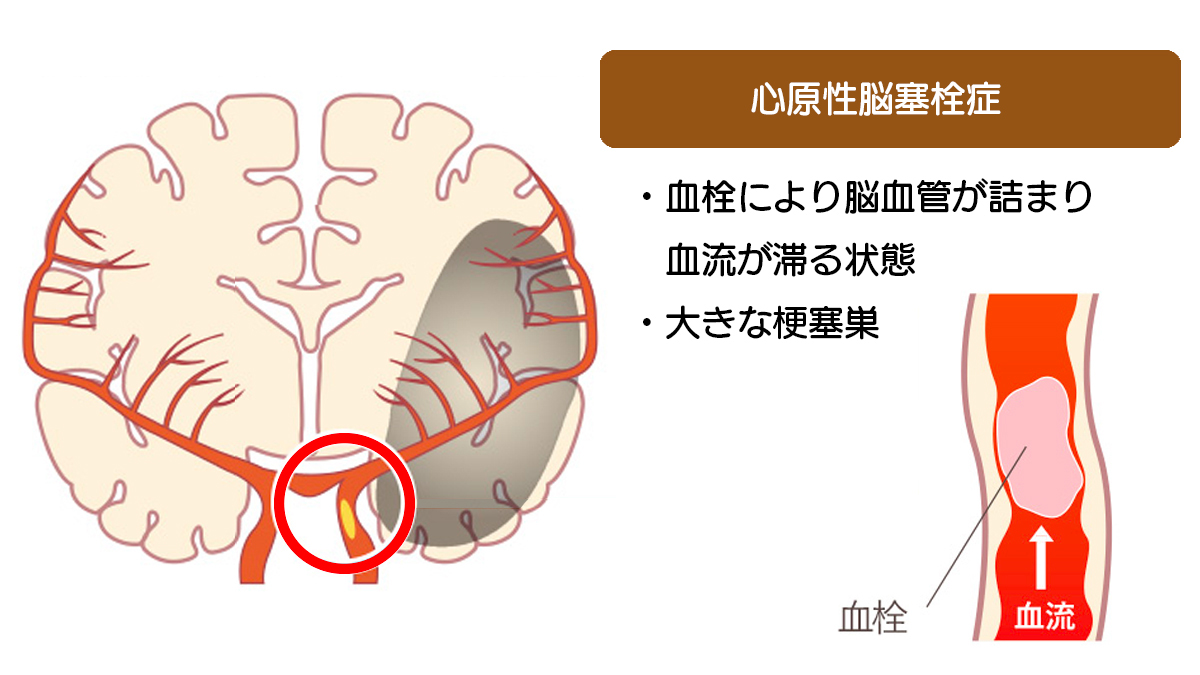
心原性脳梗塞は、心原性脳塞栓症と呼ばれることもあります。
心原性は、心臓が原因であることを示しており、心臓から飛んできた血栓が詰まった状態が心原性脳塞栓症です。
心臓は、一定のリズムで動いていますが、不整脈の一種である心房細動が起きると、一定のリズムで動けなくなることがあります。
動きが悪くなることで、血液の循環も滞り、血栓ができやすくなります。
心臓で発生した比較的大きな血栓が脳血管へ飛び、太い血管を詰まらせるため、広い範囲で影響を受けるのが特徴です。
そのため、寝たきりになるなど、重症になる方や亡くなられる方が、他の脳梗塞と比べ多い傾向にあります。
心原性脳梗塞を予防するには、心臓の病気を治療することが重要です。
脳梗塞かも?
早期発見・治療のために知っておくべき症状
脳梗塞は時間経過に伴い、影響を受ける脳の範囲が大きく異なるため、早期発見・早期治療が重要です。
次のような症状があらわれた場合には、脳梗塞の可能性があります。
かかりつけ医をすぐ受診する、救急車を呼ぶなど適切な対処を行いましょう。
- 顔の片側が引きつる、動かせない
- 片方の手足が動かしにくい、痺れている
- 片方の目が見えにくい、見えない
- 言葉が出にくい、呂律が回らない
- めまいがする、バランス感覚がおかしい
- 意識をなくして倒れた
症状が軽かったり一時的であったりした場合は、受診をためらうかもしれません。
しかし、ためらっている間にも脳梗塞は進行します。
ここで紹介した例は、ほんの一例です。
これ以外にも身体に異変を感じたら、命を落とさない・後遺症を残さないために、すぐの受診を心がけましょう。
脳梗塞の再発予防にできること
脳梗塞は、高血圧や脂質異常症などの生活習慣病と心房細動に起因しているため、再発を繰り返しやすい病気です。
また再発するにつれ、軽症であった後遺症も重症になっていきます。
そのため再発しないように、生活習慣を見直すことが大切です。
「脳卒中レジストリを用いた我が国の脳卒中診療実態の把握(日本脳卒中データバンク)報告書 2023年」から、脳梗塞患者の既往歴を見ていきましょう。
脳梗塞患者の割合は、次のとおりです。
| 高血圧 | 69.2% |
|---|---|
| 脂質異常症 | 40.6% |
| 糖尿病 | 27.7% |
| 心臓病 | 31.4% |
この他にも喫煙やストレス、メタボリックシンドロームといった生活習慣を見直すことも、脳梗塞の発症・再発を予防するために必要です。
ここでは脳梗塞の再発予防のためにできる、生活習慣病と心臓病の治療・管理について解説していきます。
高血圧
脳梗塞の予防には、血圧を正常範囲に管理することが、非常に大切です。
脳梗塞を発症したあと、1ヶ月以上経過した慢性期には、収縮期血圧を130mmHg未満・拡張期血圧を80mmHg未満に保つことが推奨されています。(高血圧治療ガイドライン2019「第6章 臓器障害を合併する高血圧」より)
ただし、脳梗塞発症直後の急性期においては、血圧を下げることが推奨されないこともあるため、医師の指示に従いましょう。
脂質異常症(高コレステロール血症)
脂質異常症とは、脂質に関する値が正常でない状態を指します。
LDLコレステロール(悪玉コレステロール)や中性脂肪が多い、またはHDLコレステロール(善玉コレステロール)が少ない状態です。
これらの異常値が続くと、動脈硬化が進行するといわれています。
心臓病や脳梗塞の既往がある方は、動脈硬化性疾患予防ガイドライン(2022年版)で示された次の管理目標値を目指しましょう。
| LDLコレステロール | 100mg/dL未満 |
|---|---|
| HDLコレステロール | 40mg/dL以上 |
| TG(トリグリセライド) | 150mg/dL未満(空腹時) 175mg/dL未満(随時) |
| Non-HDLコレステロール | 130mg/dL未満 |
心臓病と脳梗塞を合併しているなどのハイリスクな場合は、さらに厳しい管理目標が設定されます。
糖尿病
脳梗塞に限らず、糖尿病はさまざまな病気のリスク因子です。
糖尿病では血糖値が高くなりますが、その状態が続くと血液がドロドロになり血管が詰まりやすくなります。
そのため脳梗塞になるリスクが高まり、糖尿病の方は脳梗塞発症のリスクが2〜3倍高くなるといわれています。
糖尿病の重症度により、血糖値の管理目標は変わってくるため、主治医と相談し適切な血糖値コントロールを行うことが大切です。
心臓病
心房細動の病気を抱えている方は、心原性脳梗塞になるリスクが高いといえます。
脳梗塞が発症する前に、心臓の治療を行うことが大切です。
メタボリックシンドローム
メタボリックシンドロームは、内臓肥満に加え、脂質異常・高血圧・高血糖などが見られる状態です。メタボリックシンドロームに当てはまる人は、脳梗塞だけでなく心筋梗塞や狭心症などを発症するリスクが高いため注意が必要です。
ウエスト周囲径の条件に加え、脂質・血圧・血糖のうち、2つ以上当てはまる場合は、メタボリックシンドロームであると考えられます。
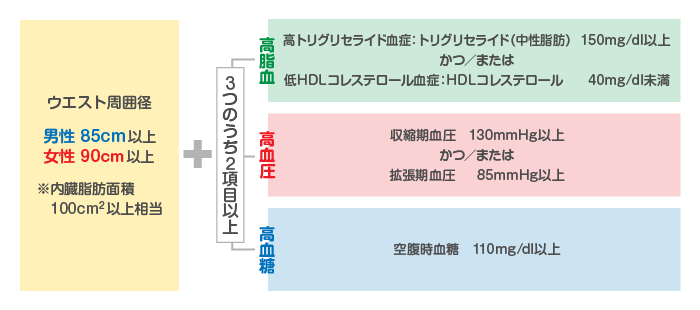
(厚生労働省「メタボリックシンドロームの診断基準」より)
https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-01-003.html
喫煙
タバコの煙には、ニコチンや一酸化炭素といった有害物資が含まれています。
ニコチンは心拍数増加や血管収縮、血圧上昇を引き起こし、一酸化炭素は血液中の酸素の運搬を阻害します。
これらは血管が詰まりやすくさせるため、喫煙は脳梗塞のリスク因子です。
また喫煙は動脈硬化を進行させるため、脳梗塞の再発予防には禁煙する方が良いでしょう。
ストレス
ストレスは精神疾患に関係するだけでなく、脳梗塞のリスク因子でもあります。
過度なストレスを長期的に受けると、ストレスホルモンが分泌されます。
血圧上昇や心拍数増加を引き起こすため注意が必要です。
そのため、ストレスの軽減に取り組むことも、脳梗塞再発予防に繋がります。
脳梗塞の好発年齢は男性で75歳、女性で82歳です。
しかし、60代から脳梗塞を発症する方が増える傾向にあります。
60歳を迎える前に、生活習慣病の管理を行いましょう。
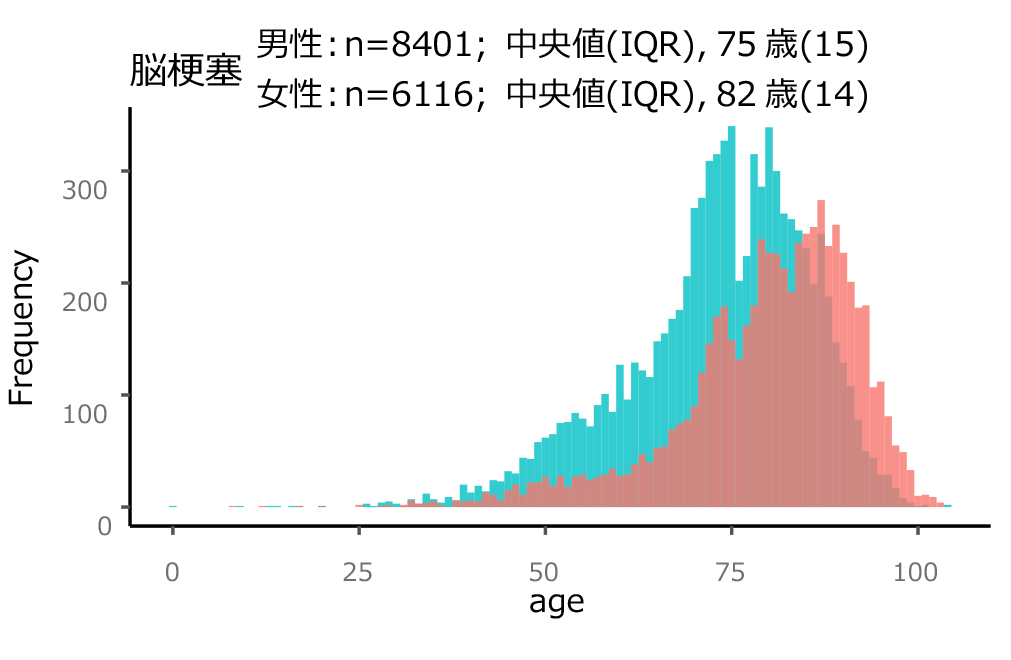
出典:「脳卒中レジストリを用いた我が国の脳卒中診療実態の把握(日本脳卒中データバンク)」報告書 2023年
脳梗塞の代表的な後遺症
脳梗塞を発症すると、損傷した脳細胞の部位により、あらわれる後遺症はさまざまです。
運動障害や言語障害をはじめ、代表的な後遺症を紹介します。
運動障害(片麻痺)
運動障害は、身体に麻痺がある状態です。
左右どちらかに起こることが多いため、片麻痺といわれます。
右脳に障害を受けると左半身、左脳に障害を受けると右半身が動かしにくくなります。
障害を受けた部位や範囲により、指先が動かしにくいなどの軽症のものから、半身がまったく動かせない重症のものまで、症状の程度はさまざまです。
高次機能障害
言語や行為、認知、記憶力などに障害が起きた状態が高次機能障害です。
言語を理解するのが難しかったり話しづらかったりする「失語」、物を認識できなくなる「失認」、服の着方や箸の使い方など行為が分からない「失行」などがあります。
見た目では障害があることが判断しづらいため、周囲からの理解が得にくいことがあります。
感覚障害
運動障害と同様に身体の片側だけに麻痺が起こることが多い傾向にあります。
手足が痺れる、触れた物の温度や感触が分からない、痛みに鈍感になるなどが特徴です。
また痛みに敏感になるなど感覚過敏になる方もいます。
視野障害
左右どちらかが見えない(半盲)、物が二重に見える(複視)など、目に関する障害です。
視野の4分の1が見えなくなる(視野欠損)が生じる場合もあります。
脳梗塞発症後は症状が強くあらわれ、その後症状が軽くなることもあります。
構音障害
言葉は理解でき、話したい言葉ははっきりしているが、発音がうまくできない後遺症です。
喉やくちびるなど、音を出す器官に関する脳の部位が障害を受けることで起こります。
舌がもつれる、呂律が回らないなどの症状が当てはまります。
嚥下障害
嚥下障害は、運動障害や感覚障害が口や舌などに発生すると、物を飲み込むのが難しくなる後遺症です。
本人も気づかないうちに気管に入ることもあり、誤嚥性肺炎の原因となることもあります。
排尿障害
排尿障害は、膀胱の筋肉に麻痺が出たり尿意に関する神経回路に障害を生じたりする後遺症です。
尿のコントロールが難しいため、尿が出ない・頻尿になる・失禁するなどが挙げられます。
感情障害(精神症状)
脳梗塞発症後、時間が経ってから起こる後遺症です。
意欲が低下しうつ症状を呈したり、感情の起伏が激しく精神状態が不安定になったりします。
脳梗塞の後遺症改善のためのリハビリテーション

脳細胞は壊死すると、元に戻ることはありません。
しかしリハビリテーションにより細胞間の情報伝達が活性化し、迂回路を作るなど失った機能が蘇ることが分かってきました。
「歩けなかった人が歩けるようになる」、「車椅子の人が立ち上がる」などの改善例が報告されています。
しかしリハビリテーションを行わなかったり、行うのが遅れたりした場合は、失われた機能を取り戻せないケースもあります。
医師・理学療法士・作業療法士・言語聴覚士など、専門知識を有する人のサポートを受け、適切なタイミングと方法でリハビリテーションを行うことが必要です。
いつでも気兼ねなくご相談ください

ご納得して治療を受けていただけるよう、治療前には副作用やリスクなどもしっかりご説明させていただいております。
不安や疑問があれば、遠慮なくお申し出ください。