人体の運動や感覚をコントロールする脊髄に損傷が生じた場合、さまざまな後遺症が引き起こされます。
脊髄は機能に応じて異なるレベルに分類されており、損傷が上部にあるほど、生じる症状の重篤度が増します。
リハビリテーションによって一定の改善は見込めますが、損傷が重い場合には完全な回復には至らないことが多いです。
このため、再生医療技術を併用することで、後遺症の影響をより効果的に軽減するアプローチが取られています。
再生医療は、損傷した脊髄組織の修復や機能の回復を促進する可能性を秘めており、患者様の生活の質の向上に貢献することが期待されています。
損傷のレベルについて
完全型と不全型
脊髄損傷は、症状の程度に応じて「完全型」と「不全型」の二つに分けられます。
完全型の脊髄損傷では、神経の伝達が完全に途絶えた状態であり、損傷箇所以下の身体機能が全て失われる状態です。
不全型の脊髄損傷では、神経伝達は部分的に保たれているため、損傷箇所以下にもある程度の機能が残ります。
この残存する機能を通じて、どの部分の脊髄が損傷しているのかを推測できます。
レベルによって重症度が変わる
私たちの体は脊椎によって支えられており、この脊椎の中を通る脊髄は、私たちの感覚や運動をコントロールしています。
脊髄が事故や外傷などによって損傷を受けると、脊髄損傷が発生し、さまざまな症状があらわれます。
脊椎は「頚椎」「胸椎」「腰椎」「仙椎」に分かれており、これらに対応する脊髄の部分をそれぞれ「頚髄」「胸髄」「腰髄」「仙髄」と呼びます。
損傷を受けた脊髄の位置によって、脊髄損傷の重症度が異なります。損傷のレベルは以下の図を参考にしてください。
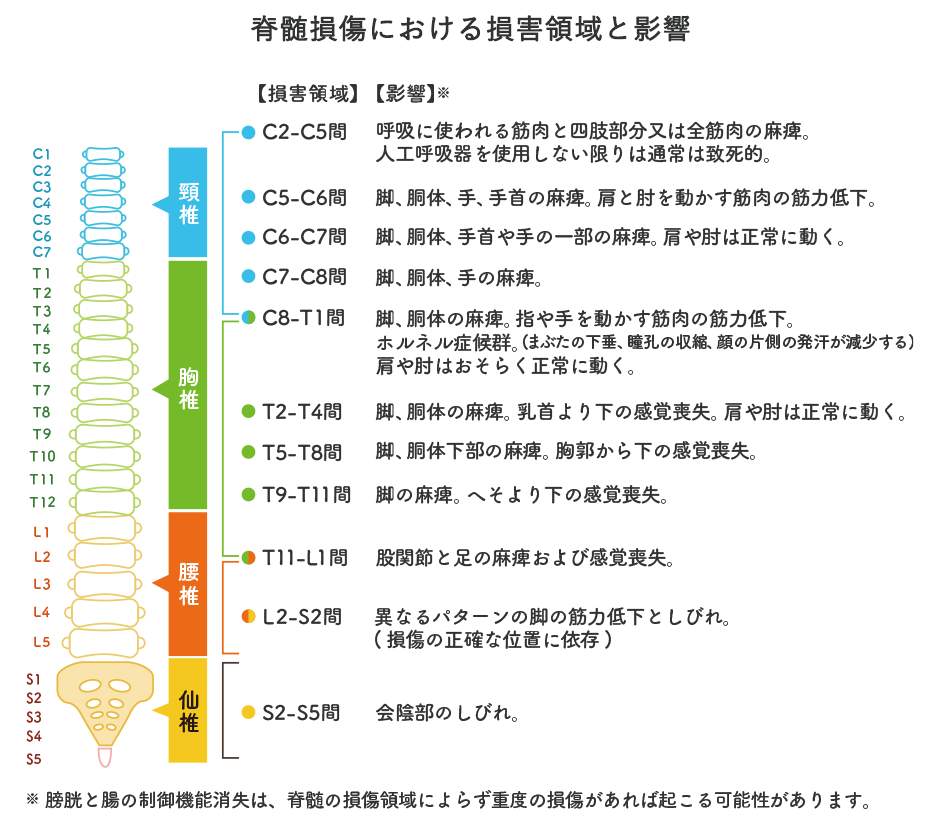
画像引用元:ニューロテック・メディカル株式会社(https://neurotech.jp/)
頸髄が損傷した場合
頚髄(C1〜C8)は、上肢の動きや感覚、さらには呼吸を支配する横隔膜の動きに直接関わる重要な神経が分岐しています。
呼吸機能
C3レベルでは横隔神経が分岐し、ここが損傷されると呼吸機能に大きな影響が出ます。
手足と体の機能
頚髄が損傷すると、手足や体の制御に障害が起こり、四肢麻痺の状態になることがあります。
影響の程度は損傷した頚髄の位置に依存します。
頸髄損傷レベルと生活への影響
第四頚髄節が残存
肩の動きは可能ですが、それ以外の身体の運動は限られます。
特別な環境制御装置を用いることで、電話・テレビ・ラジオ・ベッドのリモコン操作など、日常生活の一部を自立して行うことが可能です。
第五頚髄節が残存
肩や肘の曲げ伸ばしが可能になり、特別な道具を用いれば、食事や書字などの活動が可能になります。
第六頚髄節が残存
手首の使用が可能になり、多くの日常活動を自立して行えるようになります。
しかし、多くの体力が必要になるため、適切な訓練と環境の整備が必要です。
第七頚髄節が残存
肘や指の伸ばしが可能になり、日常生活の多くを自立して行えるようになります。
環境の整備は必要ですが、力も強く入るため、日常生活は1人で可能になります。
頚髄損傷におけるこれらの違いは、リハビリテーションの目標設定や、患者様とご家族が直面する課題への理解を深めるのに役立ちます。
それぞれの損傷レベルに応じたサポートと適応が、生活の質の向上につながります。
胸髄が損傷した場合
胸髄(Th1〜12)は、おもに胸部から腹部と大腿の一部にわたる運動と感覚の制御に重要な役割を果たしています。
また、胸髄の損傷は、消化器や泌尿器系に影響を及ぼすことがありますが、心臓のポンプ機能への影響はありません。
胸髄損傷レベルと生活への影響
胸髄の損傷は、頚髄の損傷と比較して重篤ではないですが、12個に分かれており、多くの機能を調節しています。
第一胸髄節が残存
細かい手の動きが可能となり、日常の動作(例: 歯磨きや箸の使用)が行えるようになります。
頚髄も機能していれば、上肢の運動能力が完全に回復します。
第二〜第十二胸髄節が残存
腹部周りの筋肉の動きをサポートしています。
残存する髄節が多ければ多いほど、胸腹部の運動能力が向上し、体を起こしたり、車いすの乗り降りなどが容易になります。
また、呼吸に関わる筋肉が動かせるようになることで、呼吸器疾患のリスクを低減することが可能です。
自律神経障害
胸髄からはほとんどの自律神経が分岐しており、損傷によって自律神経障害が発生することがあります。
とくに血管運動神経障害により、血圧のコントロールが困難になることがあり、起立性低血圧や血栓の形成リスクの増加につながるため注意が必要です。
第二〜第十二胸髄節が残存している場合は、これらの自律神経障害のリスクを低減できる可能性があります。
胸髄損傷による影響は、損傷の場所と範囲によって異なります。
適切な治療とリハビリテーションにより、患者の生活の質の向上が目指せます。
腰髄が損傷した場合
腰髄(L1〜L5)は、おもに下半身、とくに大腿部や泌尿器系の運動と感覚に影響を及ぼす神経の中心です。
損傷箇所によって、股関節や膝の運動機能に異なる影響が出ますが、多くの場合、杖や装具の使用により歩行が可能です。
腰髄損傷レベルと生活への影響
腰髄損傷は下半身の動きに直接的な影響を与えます。損傷の位置により、座る・立つ・歩く能力が変わります。
第一腰髄節の機能
股関節を前方にわずかに動かすことが可能です。
これにより、寝返りやベッドからの起き上がりが行えます。
第二腰髄節の機能
股関節をより自由に動かすことができ、寝返りが容易になります。
第三腰髄節の機能
股関節の内側への動きと膝の伸展が若干可能になり、松葉杖や補助器具を用いての立ち上がりや短距離の歩行が可能になります。
長距離の移動には車いすが推奨されます。
第四腰髄節の機能
膝の伸展や足首の動きが改善され、立ち上がりや松葉杖を用いた長距離歩行がよりスムーズに行えるようになります。
第五腰髄節の機能
股関節の外側や後方への動きが十分に可能となり、膝の屈曲も若干可能になります。
これにより、補助器具なしでの歩行が可能となる場合もありますが、安定性には個人差があります。
腰髄損傷の影響は、損傷箇所によって大きく異なり、リハビリテーションや適切な補助器具の使用により、患者の生活の質を改善することが可能です。
仙随が損傷した場合
仙髄(S1〜S5)は、主に下肢や泌尿器系の運動と感覚を制御する神経が分岐している部位です。
仙髄が損傷すると、とくに足首やふくらはぎなど、特定の部位に筋力の低下やしびれを感じることが一般的です。
仙髄損傷レベルと生活への影響
仙髄の損傷は、排尿や排便などの自律神経系の機能に大きく影響を及ぼします。
仙髄やそれ以上のレベルの脊髄が完全に損傷された場合、排尿や排便の機能が損なわれることがあります。
第一仙髄節が残存
足の指の動きが可能となり、下半身の運動能力に一定の自立性が保たれます。
これは腰髄が機能している場合とくに顕著です。
第二から第四仙髄節が残存
この範囲には排尿や排泄を司る「仙髄排尿中枢」と「仙髄排泄中枢」が含まれます。
これらの節が残存している場合、正常に近い排尿や排泄が可能となり、尿意や便意を感じることが可能です。
また、尿や便の排出をある程度自分でコントロールできます。
仙髄損傷は、下肢の運動や感覚の障害にとどまらず、生活に必要な基本的な機能にも影響を及ぼすため、患者様の生活の質に大きな影響を与えます。
適切な治療とリハビリテーションが、これらの機能の回復を支援するためにも重要です。
脊髄損傷の重症度レベルの評価法
脊髄損傷の際には、初期の障害の程度が後の回復に大きく影響するため、損傷直後の正確な評価が非常に重要です。
この評価により、治療計画の立案や患者のリハビリテーションの方向性が定められます。
脊髄損傷の重症度を評価するにあたって、おもに用いられる3つの評価法には、それぞれ異なる目的があります。
一つずつ解説していきます。
Frankelの分類について
Frankelの分類は、1969年にFrankelによって提案された脊髄損傷の評価法で、そのシンプルさから広く知られており、最も有名な評価法です。
脊髄損傷の重症度を5つの段階に分けて評価し「完全な麻痺」から「知覚のみ」「運動不全」「運動あり」「回復」の5段階に分けた分類法です。
この分類法は容易さから利用されていますが、大まかな区分により、麻痺の詳細な評価や予後の見通し、治療の効果を詳細に把握する上での限界も指摘されています。
そのため日本では「改良Frankel分類」と呼ばれる、より細かく区分された評価法が一般的に用いられています。
ASIA(アメリカ脊髄障害協会)脊髄損傷重症度レベル(AIS: ASIA Impairment scale)
ASIA脊髄損傷重症度レベルは、脊髄損傷の程度を評価するための国際基準(ISNCSCI: International Standards for Neurological Classification of Spinal Cord Injury)として広く認知されています。
この分類法は、脊髄損傷後の機能障害を5つのレベルに区分し、脊髄損傷の診断と治療計画立案における重要な基準です。
さらに、運動および感覚障害の詳細なスコアリングシステムや損傷の高さを診断する方法も提供しています。
ASIA分類は、Frankel分類が持ついくつかの限界を補完するために考案され、詳細な診察と記録が必要です。
とくに脊髄損傷の初期診断において有用であり、患者の障害レベルを明確にすることで適切な治療方針を決定するのに役立ちます。
ただし、慢性期や回復期の患者の評価には最適ではなく、ある程度回復した患者のフォローアップ評価には広く用いられています。
ASIA Impairment Scale(AIS)の詳細
ASIA Impairment Scale (AIS)は、脊髄損傷の重症度を評価するために広く用いられる5段階の分類法です。
この分類法は、最も重度の障害を示す「A」から、障害のない状態を示す「E」までの範囲で、脊髄損傷後の機能的な障害の程度を示します。
脊髄損傷には「損傷高位」という言葉があります。
脊髄がどの部位で損傷を受けたかを指す用語で、脳から伸びる脊髄は頚髄、胸髄、腰髄を通じて下肢へと続きます。
損傷が発生した場合、どれだけ脳に近い位置で起きたかを示し、損傷箇所より上の部分を「以上・近位」それよりも下の部分を「以下・遠位」と表現します。
| A=Complete | 完全麻痺:S4-S5 髄節に運動・感覚機能無し |
|---|---|
| B=Sensory Incomplete | 不完全麻痺:運動完全・感覚不完全 |
| C=Motor Incomplete | 不完全麻痺:損傷高位以下で運動機能が温存、 麻痺域のkey muscles※の半分以上がMMT※※3未満 |
| D=Motor Incomplete | 不完全麻痺:麻痺域の少なくとも半数の key musclesのMMT 3 以上 |
| E=Normal | 正常:運動・感覚機能とも正常 |
Using ND
これら評価分類を次の項目で解説していきます。
※Key muscles:脊髄髄節の代表する筋機能。脊髄高位によりその神経が司る筋肉が異なる。
※※MMT:徒手筋力テスト。重力に逆らって動かすことのできる筋力がMMT3。数字が大きい方が筋力が強く、最大5、最低1。
A=Complete
脊髄損傷による最も重度の障害カテゴリーを示します。
このカテゴリーでは、脊髄の最下部、S4-S5レベルでの感覚および運動機能が完全に失われることを意味します。
S4、S5レベルは、仙髄に位置し、主に肛門周辺の感覚や肛門の閉鎖機能を制御する神経が存在します。
仙髄は、脊髄の他の部位と比較して損傷を受けにくい部位であり、この領域まで機能が完全に失われるというのは、非常に重大な神経損傷を意味します。
AIS Aに分類される方の多くは、受傷後1年経過しても状態に大きな変化がないことが多く、これは脊髄損傷において最も深刻な状態であると報告されています。
B=Sensory Incomplete
運動能力を完全に失いつつも、特定の感覚能力を保持している状態を指します。
このカテゴリーでは、S4-S5の仙髄領域において感覚が残っていますが、運動機能は存在しません。
仙髄は肛門周辺の感覚や肛門の閉じ機能に関与しており、この領域の感覚が保たれていることは、神経障害が全身にわたるものの、ある程度の機能が残っていることを示しています。
この残存する感覚は、一部の患者においては神経機能の回復が期待できる兆候です。
AIS Bで分類される方の約30〜40%は、時間が経過するにつれて、より高い回復レベルであるAIS CやDに進行することが報告されています。
C=Motor Incomplete
脊髄損傷後に一定の筋力が残存している状態を指します。
損傷した脊髄の下部にある筋肉群のうち、半数以上で筋力レベルが3未満と評価される場合です。
この状態では、患者は限られた運動能力を保持しており、日常生活の中で軽度の運動を行うことが可能です。
たとえば、食事の際にスプーンやフォークを使う動作や、車いすへの自力での移乗、車いすの自己駆動などが含まれます。
AIS Cに分類される方の多くが、時間の経過と共にさらなる改善を見せ、AIS Dへと進行することが観察されています。
D=Motor Incomplete
脊髄損傷を受けた患者が一定の筋力を保持しており、主要な筋肉群の半数以上で運動能力が3以上のグレードを維持している状態を指します。
この状態では「C=Motor Incomplete」よりも良好な運動機能を有しており、日常生活での多くの活動を自立して行うことが可能です。
歩行のような活動は、適切な装具の支援を受けることで実現できます。
この評価レベルに分類される方は、回復の過程でさらに機能改善を見せる可能性があり、リハビリテーションの専門家による適切なサポートと指導のもとで、日常生活の質の向上を目指します。
E=Normal
脊髄損傷を経験した方が、時間が経過するにつれて感覚と運動機能が正常な状態に回復したことを示します。
このカテゴリーは、治療開始時に既に感覚および運動機能が正常であった場合には当てはまりません。
おもに治療やリハビリテーションの過程で機能が完全に回復した方に対して使用されます。
脊髄自体が再生することは、現在の医学ではまだ難しいとされています。
しかし「E=Normal」に分類される患者は、非常に稀ではありますが存在します。
今後の再生医療技術の進歩により、脊髄損傷後の回復の可能性が広がるでしょう。
「E=Normal」に至るまでの過程は、患者様ごとに異なります。
多くの場合、集中的なリハビリテーションや治療が必要です。
Zancolliの分類
Zancolli分類は、もともと上肢や手指の機能再建を目的として開発された評価法です。
しかし、脊髄損傷の詳細な機能評価にも応用されています。
この分類法は、ASIA分類が提供する一髄節ごとの概略的な評価に対して、より細かな機能の差異を明確にすることが可能です。
ただし、この分類法にはいくつかの制限も存在します。
評価対象が上肢に限定されているため、脊髄損傷患者が経験する呼吸機能障害などの評価は含まれていません。
また、筋力の評価を「強い」「弱い」といった主観的な基準で行うため、評価の一貫性を確保できない問題点もあります。
リハビリによる自然治癒
脊髄損傷の治療と回復過程において、損傷部位の機能回復を目指す努力が重要です。
とくに、脊髄の損傷部位が失われた機能を他の部位が代行する「可塑性」と呼ばれる現象に対する理解が深まっています。
この可塑性を利用したリハビリテーションは、損傷した脊髄の機能を一部再生させることを目指し、近年の研究ではリハビリテーションがこの過程を促進する可能性が示されています。
しかし、脊髄の可塑性に関わる具体的なメカニズムはまだ完全には解明されておらず、リハビリテーションによる完全な機能回復には限界があるのが現実です。
脊髄損傷後のリハビリテーションの目的は、残存している機能を最大限に活用し、患者の日常生活の質を向上させることにあります。
患者や家族が抱く回復への期待と実際の治療成果のギャップを埋めるためには、医療チームとの綿密なコミュニケーションが欠かせません。
※「[1]脊髄損傷後の機能回復には自発的なリハビリが効果的」のデータ参考元はこちら
https://www.science.org/doi/10.1126/science.1217416
再生医療を検討時期と
リハビリテーションとの組み合わせ
脊髄損傷の治療において、従来のリハビリテーションのみでは完全な回復が難しいケースが多いです。
しかし、最近の再生医療の進歩により、これまで治療が困難とされてきた症状に対しても、新たな治療の可能性が見出されています。
再生医療を検討時期
再生医療は、損傷した細胞を直接修復・再生させることを目指しています。
人体には自己修復の能力が備わっており、再生医療はこの自然な治癒力を強化することによって、より効果的な治療成果を目指します。
再生医療の適用を検討する時期は、患者様自身の治療目標や現在の状態に応じて変わりますが、リハビリテーションと組み合わせて行うことで、その効果を最大限に高めることが可能です。
再生医療とリハビリテーションの組み合わせ
再生医療とリハビリテーションを組み合わせることにより、患者様の回復をより効果的にサポートできます。
治療計画は、患者さん一人ひとりの具体的な状態や目標に基づいてカスタマイズされ、再生医療の可能性を最大限に活用します。
・「脊髄損傷の評価」 Journal of Clinical Rehabilitation 26(5),2017
・「頚髄損傷の予後判断」 MB Orthop. 29(10), 2016
いつでも気兼ねなくご相談ください

脊髄損傷による後遺症でお悩みの方は、いつでもご相談ください。
オンラインでのお問い合わせも24時間受け付けており、患者さんのニーズに応じた治療計画のご提案を行っています。





